Le système de santé français sur la voie de la bureaucratisation
Chapitre tiré du livre Eppur si muove – Come cambia la sanità in Europa, fra pubblico e privato publié en 2010 par l’Institut Bruno Leoni.

Introduction
Comme dans la plupart des pays de l’OCDE, les pouvoirs publics français ont après la Deuxième Guerre mondiale souhaité offrir une couverture universelle et des soins quasi-gratuits à la population. Cette volonté s’est traduite par la mise en place d’un régime obligatoire d’« assurance maladie ». Depuis 1945-46, la Sécurité sociale dispose ainsi d’une situation de monopole et d’une « clientèle » captive – les assurés étant légalement obligés de la financer par leurs cotisations[1].
Ce monopole crée inévitablement des distorsions. Il supprime chez les assurés les incitations susceptibles de freiner naturellement une augmentation injustifiée des coûts du système de santé, c’est-à-dire des coûts sans contrepartie valable à leurs yeux. En l’absence de concurrence, les régimes obligatoires d’assurance maladie ont tendance à devenir une source incontrôlable de dépenses publiques pesant de plus en plus sur l’ensemble des acteurs économiques et les budgets publics.
Malgré l’existence de ce monopole, la liberté de choix pour les patients en matière de soins, la liberté d’installation et d’exercice pour les médecins, l’existence de financements, de cliniques et de prestataires privés, ont été davantage préservés en France que dans d’autres pays comme le Royaume Uni ou le Canada où les gouvernements ont pratiquement nationalisé leur système de santé. Le nombre de lits dans le secteur privé représente par exemple 25% de tous les lits en France alors que même aux États-Unis leur part n’est que de 12%[2] (données 2005).
Grâce à ces principes et à la concurrence dans la fourniture de soins, les Français bénéficient de meilleurs services de santé et généralement échappent encore à ce jour aux files d’attente.
Financé par des cotisations obligatoires, le monopole de l’assurance maladie donne cependant l’illusion d’un financement illimité des soins et devient ainsi victime du phénomène de la « tragédie des biens communs »[3]. Face au caractère limité des ressources économiques, y compris dans le domaine de la santé, l’assurance maladie obligatoire en France a ainsi affiché des déficits dès sa création dans les années 1950.
Face au dérapage des comptes de la santé en France et à son caractère non pérenne, les gouvernements successifs se sont attelés à « boucher les trous » pour maintenir le système à flot. Plutôt que de redonner du choix aux assurés, ils ont augmenté la part des impôts et des taxes (CSG incluse) dans les recettes du régime général d’assurance maladie[4]. Ils pèsent de plus en plus lourd dans le financement de l’assurance maladie et représentaient par exemple 43 % des recettes en 2007[5].
Ce rôle grandissant de la fiscalité dans le financement du système s’est logiquement accompagné d’une volonté de maîtriser les dépenses de santé. Cette maîtrise passe par un contrôle politique et bureaucratique de plus en plus étendu sur l’ensemble du système de santé.
Cette étude aura pour objectif d’analyser les différents aspects de ce processus. Face à la succession des plans de redressement et à leur inefficacité, les pouvoirs publics ont eu recours, surtout depuis 1996, à une véritable politique de maîtrise comptable des dépenses de santé (section 1). Cette politique a introduit une réduction de la liberté de choix des patients (section 2) et une bureaucratisation de l’offre de soins (section 3) qui risquent de causer à plus long terme des pénuries et des files d’attente pour les patients français (section 4).
La pérennité du système de santé français, souvent montré en exemple pour ses performances, ne semble pas assurée, d’autant plus que la crise aura des conséquences néfastes sur les finances publiques. Progressivement, le système français perd ses spécificités et passe « à la moulinette » de l’étatisation et de la bureaucratisation. Comme dans les systèmes anglais et canadiens, les patients devront probablement faire face à des files d’attente pour obtenir les soins et subir des politiques de rationnement sans avoir la liberté de choix.
Section 1 : Des plans de redressements à la maîtrise comptable des dépenses de santé
Le régime d’assurance maladie de la Sécurité sociale a été et continue d’être justifié en grande partie auprès des Français parce qu’il permettrait un financement public de tous les soins dont ils pourraient avoir besoin. La mise en place de ce régime a ainsi nourri la croyance qu’en « socialisant » le financement des soins par l’intermédiaire de ce monopole, les Français – ne sachant pas ce qu’ils paient réellement – pourraient s’en remettre à la collectivité pour une prise en charge quasi totale de leurs besoins de santé. En cas de nécessité il suffirait juste, avec l’aide de l’État, de prélever davantage.
Or, le fait est que dans le domaine de la santé, comme dans tout autre domaine de la vie économique, les ressources sont rares et limitées. Face à l’apparente gratuité des soins due à cette « socialisation » forcée, la demande de soins et les coûts ont explosé. Pour contenir les coûts du régime public d’assurance maladie et faire face aux déficits récurrents, les gouvernements en France ont cru pouvoir rééquilibrer les comptes avec différents plans de redressement.
Cette démarche s’est avérée cependant insuffisante. Face à leur inefficacité, l’emprise de l’État sur le système de santé s’est alors considérablement accrue, surtout depuis 1996, avec la mise en place d’une politique de maîtrise des dépenses de santé et de contrôle des soins fournis aux malades.
1.1. L’inefficacité des plans de redressement avant 1996
Jusqu’en 1996, les différents plans visaient avant tout à restaurer l’équilibre des comptes de l’assurance maladie. Ils ont ainsi principalement consisté à augmenter les prélèvements obligatoires et/ou à diminuer les remboursements de certains soins ou produits médicaux.
On a ainsi par exemple déplafonné la base des cotisations salariales en 1975, augmenté ces cotisations ou encore créé de nouveaux prélèvements, comme en 1991 avec la Contribution sociale généralisée (CSG). Les pouvoirs publics ont aussi imposé des « restes à charge » plus importants pour les malades via une augmentation du ticket modérateur (plan Barre en 1976), par la création d’un forfait hospitalier (plan Bérégovoy en 1982-1983) ou par une augmentation de celui-ci (plan Bianco en 1991). De même, le plan Veil a abouti en 1977-78 à une baisse des remboursements de certains médicaments, jugés de confort. Les vitamines quant à elles ont été déremboursées par le plan Séguin en 1986-87 (voir Figure 1).
Figure 1 : Résumé des principaux plans de redressement, 1975-1995
| Plan Durafour Décembre 1975 |
– Déplafonnement de la base des cotisations salariales – Baisse de la TVA sur les médicaments |
| Plan Barre Septembre 1976 |
– Vignette automobile – Augmentation des tickets modérateurs |
| Plan Veil Avril 1977 et décembre 1978 |
– Hausse des cotisations – Baisse du taux de remboursement de certains médicaments de confort |
| Plan Barrot Juillet 1979 |
– Contribution exceptionnelle des pharmaciens – Retenue 26ème maladie |
| Plans Bérégovoy Juillet-septembre 1982 et mars 1983 |
– Taxes spéciales affectées – Cotisations sur les chômeurs – Création du forfait hospitalier – Baisse du taux de remboursement de certains médicaments |
| 1984 | – Prélèvements exceptionnels |
| Plan Séguin Novembre 1986-1987 |
– Extension de révision des 25 maladies exonérantes – Limitation du champ de l’exonération – Suppression de la 26ème maladie – Déremboursement des vitamines |
| Décembre 1990-1991 | – Instauration de la Contribution sociale généralisée (CSG) – Accroissement de la taxe sur la publicité pharmaceutique – Déremboursement des anti-asthéniques |
| Plan Bianco Juillet 1991 |
– Hausse des cotisations salariales – Hausse du forfait hospitalier – Déremboursement de médicaments |
| 1992-1993 | – Début de la maîtrise médicalisée RMO – Dossier maladie – Accords de régulation « prix-volumes » |
| Plan Veil Août 1993 |
– Hausse de la CSG – Réduction de 5 points des taux de remboursement – Hausse du forfait hospitalier |
Source : Frédéric Rupprecht, 1999[6].
Si ces plans ont permis de « colmater les brèches » certaines années et d’équilibrer les comptes publics de la santé, ils n’ont pas eu d’effet durable. Avant 1996, le régime général d’assurance maladie était déjà souvent dans le rouge. De 1977 à 1996 inclus, le régime fut déficitaire à 12 reprises sachant qu’à partir de 1988, les déficits se sont régulièrement succédé[7].
1.2. La mise en place de la maîtrise comptable des dépenses de santé et l’introduction de l’ONDAM
Face à la rareté des ressources économiques et à la difficulté d’augmenter les prélèvements obligatoires en France, les pouvoirs publics ont décidé d’accroître leur emprise sur le système de santé français. La réforme de 1996 marque sans doute un tournant à cet égard avec la mise en place d’une politique explicite de maîtrise comptable des dépenses de santé.
Cette réforme introduit un nouveau dispositif. Il s’agit de l’objectif national de dépenses d’assurance maladie (ONDAM), voté depuis chaque année par le Parlement. C’est une mesure qui relève dans son principe d’une logique purement comptable visant à limiter les dépenses de santé au cours d’une période donnée.
Une telle gestion du système de santé par l’intermédiaire de mesures comme l’ONDAM contient des défauts majeurs et il est illusoire de croire qu’elle pourrait régler les problèmes du régime public d’assurance maladie.
Premièrement, la logique de l’ONDAM consiste à déterminer des sous-objectifs, par exemple, pour les soins de villes, pour les établissements publics et privés, etc. Cette planification des dépenses de santé en sous-objectifs ignore les interdépendances entre les différents secteurs du système de santé. Le dépassement des dépenses de « soins de ville » par exemple peut en réalité signifier que plus de patients ont été traités par le secteur libéral. Essayer l’année suivante de diminuer le volume de ces soins par l’imposition de nouvelles mesures réglementaires pourrait bien avoir pour effet d’obliger les patients à aller davantage dans les hôpitaux pour se faire soigner et in fine de ne pas coûter moins au régime d’assurance maladie.
Deuxièmement, même en cas si l’ONDAM est respecté, cela n’implique pas automatiquement pour autant un équilibre des comptes du régime d’assurance maladie. Même quand les dépenses réelles sont relativement proches de l’objectif, le régime général d’assurance maladie peut enregistrer un déficit de plusieurs milliards d’euros, comme ce fut le cas par exemple en 2005 (8 milliards d’euros).
Troisièmement, en cas de dépassement, l’ONDAM n’a pas été accompagné de sanctions financières – du moins pas directement – pour les professionnels de santé. Cela peut sans doute expliquer en partie le fait que les dépenses de santé effectivement réalisées aient été régulièrement supérieures jusqu’en 2008. Les dépassements cumulés entre 1998 et 2008 représentent ainsi à eux seuls 19 milliards d’euros, soit en moyenne un dépassement de plus de 1,7 milliards d’euros par an[8].
Figure 2 : Dépassements de l’ONDAM, 1998-2008
| Année | Dépassements de l’ONDAM (en milliards d’euros) |
| 1998 | 1,5 |
| 1999 | 1,6 |
| 2000 | 2,6 |
| 2001 | 3,1 |
| 2002 | 3,9 |
| 2003 | 0,6 |
| 2004 | 0,5 |
| 2005 | 0,2 |
| 2006 | 1,2 |
| 2007 | 2,9 |
| 2008 | 0,9 |
| TOTAL | 19 |
Source Eco-santé France, OCDE, 2009 ; calculs de l’auteur (chiffres provisoires pour 2007 et 2008).
Faudrait-il pour autant imposer des sanctions pour les prestataires de soins en cas de dépassement de l’ONDAM afin de rendre celui-ci plus « efficace » ?
Cela pourrait être politiquement tentant mais ne saurait pour autant constituer une solution et aurait un impact néfaste sur la qualité des soins.
1) Si l’ONDAM avait pénalisé tous les professionnels de santé en cas de dépassement, son respect aurait sans doute été plus élevé. Il aurait aussi abouti à un véritable rationnement des soins. En effet, qui aurait été prêt à fournir des soins, s’il s’en était trouvé pénalisé ?
2) D’autres effets pervers peuvent accompagner de telles mesures drastiques. Les prestataires – pour qui la menace de sanction est la plus forte – peuvent référer les patients à d’autres médecins ou aux hôpitaux afin de ne pas facturer eux-mêmes les soins requis.
Ainsi, si la facture de certains postes de soins peut baisser, elle peut se trouver gonflée pour d’autres postes où les sanctions sont plus difficiles à mettre en pratique. Par exemple, en Allemagne, des plafonds ont été imposés en 1993 sur les prescriptions médicamenteuses des médecins. Ceux-ci ont alors référé leurs patients à des spécialistes ou les ont envoyés à l’hôpital pour ne pas dépasser leur quota budgétaire et subir des pénalités. Pendant les sept premiers mois de mise en œuvre de la mesure, le taux de référencement à d’autres médecins a augmenté de 9% et le taux d’admission hospitalière de 10%, comparativement à l’année précédente[9].
Sauf à refuser des soins à certains patients, les sanctions visant à faire respecter l’ONDAM risquent de mener rapidement à une détérioration de l’exercice de la médecine libérale en France et à une impasse pour les patients. La solution ne réside donc pas dans l’imposition de pénalités et des mesures de répression pour les prestataires de soins en cas de dépassement.
Si les pouvoirs publics n’ont pas encore décidé d’imposer aux professionnels des pénalités directes, ils ont néanmoins ajouté des dispositifs qui auront le même effet à plus long terme. Dans l’espoir de prévenir les dépassements de l’ONDAM, un Comité d’alerte sur l’évolution des dépenses d’assurance maladie a été mis en place avec la réforme de 2004. Celui-ci est obligé de tirer la sonnette d’alarme dès que les dépenses d’assurance-maladie semblent déraper[10]. Et c’est exactement ce qu’il a fait à plusieurs reprises déclenchant une procédure d’alerte, suivie de la mise en place de « plans d’économies », i.e. mesures concernant l’utilisation du système de santé, imposant une baisse de la couverture des assurés et des contraintes sur les revenus de certains prestataires de soins et des fournisseurs de produits de santé.
A l’image des plans de redressement, l’ONDAM s’avère une mesure inefficace pour permettre de rééquilibrer durablement les comptes publics de l’assurance maladie. En revanche, il s’accompagne logiquement de la mise en place de nouvelles couches réglementaires qui à moyen et long terme entraîneront elles-aussi un rationnement des soins.
Section 2 : Bureaucratisation de l’utilisation du système de santé : la liberté de choix des patients menacée
Si les Français n’ont pas de choix en matière d’assurance maladie, ils ont une liberté de choix relativement plus importante en matière de soins que dans de nombreux autres pays. Cette situation est cependant en train d’évoluer.
2.1 L’importance de la liberté de choix
Il faut en effet distinguer la liberté de choix en matière d’assurance (choix de la couverture) et en matière de soins (i.e. choix du médecin ou du prestataire de santé, etc.). Les deux sont liées : du fait de la pression politique, l’existence d’un monopole dans le domaine de l’assurance maladie – comme c’est le cas en France – finit par avoir un impact sur la liberté de choix en matière de soins.
Le métier d’un assureur sur le marché consiste à encadrer le mieux possible les conditions d’utilisation des soins remboursés pour réduire les coûts de la couverture maladie, sans que cela représente un inconvénient plus important pour les assurés. Seule la concurrence peut fournir les informations indispensables à l’assureur pour ajuster ses polices et leur qualité. Elle est aussi un garde-fou. Elle permet de garantir la liberté de choix en matière de soins. Si la couverture maladie est accompagnée de restrictions dans l’utilisation du système de santé, ces restrictions sont acceptées ou refusées volontairement lors de sa souscription sur le marché.
La situation est différente quand le système de santé est étatisé ou l’assurance maladie est en situation de monopole.
Dans les pays où les systèmes de santé ont été étatisés et sont financés par l’impôt (système type NHS, comme au Royaume-Uni ou au Canada), des contraintes importantes sont imposées aux patients et leur liberté de choix en matière de soins est de facto inexistante, de même qu’ils n’ont pas la possibilité de changer de couverture maladie. L’accès aux soins par exemple doit passer en principe par un médecin généraliste, jouant le rôle de « gardien » du système (« gate keepers » [11]) et dont les revenus dépendent souvent des pouvoirs publics.
En France, en dépit du monopole de l’assurance maladie, les patients français ont continué de bénéficier d’une liberté de choix relativement importante en matière de soins. L’argent des caisses maladie suit en principe le patient qui avait encore récemment la possibilité de choisir son prestataire de soins, généraliste ou spécialiste, du secteur public ou privé. Une telle liberté de choix met davantage les professionnels de santé en concurrence que ce n’est le cas dans les systèmes de type NHS. Le développement d’une médecine libérale authentique et l’absence de file d’attente pour consulter un médecin en dépendent.
Les plans de redressement avant 1996 n’avaient pas fondamentalement altéré cette liberté de choix des Français. Néanmoins, face aux déficits répétés, des mesures visant explicitement à contrôler et à réglementer l’utilisation que font les malades du système de santé, ont été mises en place.
2.2. Du dispositif du « médecin référent » à la mise en place du « parcours de soins coordonné »
En 1998, un premier dispositif proposait aux patients de choisir un « médecin référent » qui, à l’image du « gate keeper » devait les orienter dans leur consommation de soins. Seul 1% des patients a opté pour ce dispositif[12].
Depuis 2005, des mesures plus strictes ont été instaurées. Tous les assurés ont été poussés par les pouvoirs publics à choisir un « médecin traitant » et à suivre un « parcours des soins ». Ce médecin traitant est à consulter en premier lieu en cas de problème de santé.
Contrairement au schéma optionnel du médecin référent, les soins hors « parcours» sont pénalisés dans la réforme de 2005. Ils sont moins bien remboursés et les honoraires peuvent être plus élevés[13].
Depuis le 31 janvier 2009, l’assurance maladie peut ainsi réduire les remboursements de plus de 60% en cas notamment de consultation d’un spécialiste ou d’un généraliste hors parcours. Les sommes restant à charge de l’assuré sont alors plus du double, voire plus du triple, de ce qu’il aurait sinon dû effectivement débourser. Ainsi, pour une consultation hors parcours il devrait payer de sa poche 16,40 euros au lieu de 7,60 euros chez un généraliste[14], et 26,50 euros au lieu de 8,50 euros, chez un spécialiste (voir Figure 3).
Figure 3 : Exemples de différences de tarifs, de remboursement et de la somme effectivement payée par les assurés dans, et hors, parcours de soins
| Médecin consulté[15] | Tarif | Montant remboursé |
Restant à charge pour l’assuré |
| Dans le « parcours de soins » | |||
| Généraliste | 22,00 € | 14,40 € | 7,60 € |
| Spécialiste | 25,00 € | 16,50 € | 8,50 € |
| Hors « parcours de soins » (tarifs applicables au 31 janvier 2009) |
|||
| Généraliste | 22,00 € | 5,60 € | 16,40 € |
| Spécialiste | 33,00 € | 6,50 € | 26,50 € |
Source : Assurance maladie[16] ; calculs de l’auteur.
Consulter son médecin traitant même lorsque l’épisode de soins nécessite l’avis d’un spécialiste représente un réel inconvénient pour le patient. Par contre, les économies à réaliser avec ce dispositif de « parcours de soins » ne semblent pas faciles à réaliser. Le « nomadisme » médical (i.e. consulter sans raison médicale plusieurs médecins pour le même épisode de soins) qu’il vise à limiter, aurait concerné – selon un rapport de la Caisse d’assurance maladie des Professions indépendantes – 0,2% de ses assurés et son surcoût correspondrait à 0,01% de ses remboursements de soins de ville en 2001[17]. En revanche, la mise en place du dispositif du « parcours de soins » aurait représenté une « surcharge administrative » pour une partie des médecins du fait notamment de la complexité des conditions de prise en charge[18].
Bien qu’il n’y ait pas encore d’obligation légale à choisir un médecin traitant et à le consulter en premier lors d’un problème de santé, la liberté de consulter le médecin/le spécialiste de son choix s’en trouve considérablement affectée. Le système de santé français se rapproche à cet égard des systèmes étatisés de type NHS.
En Angleterre ou au Canada où ce système est poussé au bout de sa logique, c’est au généraliste – et non au patient pourtant bénéficiaire des soins – de juger s’il est judicieux ou pas de consulter un spécialiste. En cas de divergence d’avis, l’accès au spécialiste devient extrêmement difficile. Or, étant donné les compétences spécifiques d’un spécialiste et le fait qu’il est confronté à un grand nombre de cas dans sa spécialité, son diagnostic peut souvent être plus précis et ses traitements plus efficaces pour les maladies concernées que ceux d’un médecin généraliste.
Ces restrictions concernant l’utilisation du système de santé risque de diminuer la concurrence dans la fourniture de soins. Elles peuvent d’autant moins convenir aux patients que l’exercice de la médecine par les « gate keepers » est de plus en plus soumis, lui aussi, à des pressions de la part des pouvoirs publics, désireux de baisser les dépenses publiques de santé.
Section 3 : Étatisation de l’offre de soins en France
Dans leur volonté de maîtriser les dépenses de santé, les pouvoirs publics ont également soumis les prestataires de soins à plus de contraintes. Les différentes réformes ont ajouté des couches réglementaires aussi bien au niveau du financement des établissements hospitaliers qu’au niveau de l’exercice de la médecine de ville.
3.1. Le financement par la tarification à l’activité (T2A)
La réforme de 2004 a aussi modifié le mode de financement des établissements hospitaliers. Le financement par dotation globale[19] a ainsi été progressivement remplacé par un système de tarification administrative des pathologies et des séjours classés dans des groupes jugés homogènes, appelée « tarification à l’activité » ou T2A.
Certes, le financement par dotation globale n’est pas la panacée. Reste que les catégories de rémunération et les tarifs fixés par l’administration sont loin d’avoir les vertus coordinatrices que les prix sur un marché concurrentiel peuvent avoir. Ce mode de financement peut paradoxalement pousser les établissements à gonfler le volume de leurs activités afin d’obtenir plus de financement, comme le souligne un rapport du Sénat[20]. Pour éviter cela, de nouvelles couches de réglementations verront sans doute le jour à l’avenir.
Pire. Cette réglementation de par sa logique contient des risques pour les patients. Le fait de considérer ou pas leurs pathologies comme homogènes est une question de degré, et les différences d’un cas à un autre peuvent influencer le coût lié au traitement de chaque malade. Des groupes homogènes mal construits et des rémunérations inadéquates, prévus par la T2A, pourraient par conséquent inciter les établissements hospitaliers à se débarrasser des pathologies et des patients, dont le coût serait plus important que le financement prévu par les pouvoirs publics[21]. Cela pourrait aussi constituer un obstacle à la diffusion de l’innovation dans le domaine de la santé si un nouveau traitement par exemple ne trouve pas sa place dans un groupe homogène de séjour ou s’il est intégré dans un groupe insuffisamment rémunéré[22].
Quand tout le système de santé est ainsi soumis à la même réglementation, le patient est bien obligé d’en subir les effets pervers sans pouvoir se faire soigner ailleurs.
3.2. La « mise sous tutelle » étatique de la médecine libérale
La médecine libérale a aussi été de plus en plus réglementée. Sans parler du contrôle de leurs tarifs par les pouvoirs publics, les réformes des dernières années ont introduit un contrôle de la pratique même des professionnels libéraux de santé.
1) Un exercice de la médecine de plus en plus réglementé
Les médecins ont été soumis à des « références médicales opposables » et à des « recommandations de bonnes pratiques ». i.e. des indications de pratique par pathologie que les médecins doivent en principe respecter.
Au nom de la maîtrise publique des dépenses de santé le contrôle quantitatif des prescriptions des médecins se resserre également. Des objectifs comptables de volume des médicaments prescrits leur sont imposés. Ainsi, les objectifs de 2008 par rapport à 2007 incluaient :
– des objectifs de baisse de 5 % des montants de la prescription d’antibiotiques;
– une stabilisation des montants de prescriptions de statines;
– une baisse de 5 % des montants de prescriptions d’anxiolytiques et d’hypnotiques;
– une baisse de 2 % des montants de prescriptions d’antihypertenseurs;
– une baisse de 5 % des volumes de prescription des inhibiteurs de la pompe à protons, etc.[23]
Ces politiques introduisent un biais dangereux. En effet, les médecins peuvent être poussés à privilégier la baisse comptable des coûts de l’assurance maladie obligatoire plutôt que la santé de leurs patients.
Ces dispositifs pourraient devenir de véritables outils de sanction à l’égard des médecins qui ne les respecteraient pas. Le risque est d’instrumentaliser leur pratique dans l’unique but de réaliser des économies pour le régime monopolistique d’assurance maladie[24].
L’informatisation du système de santé et la codification des actes médicaux – facilitant normalement la gestion des assureurs sur un marché libre – risquent de se transformer également en outils de surveillance et de contrôle bureaucratique des praticiens.
Étant donné que le cas de chaque malade reste individuel et nécessite un jugement indépendant du médecin, de telles mesures peuvent avoir des conséquences importantes pour la santé des patients, sans qu’il leur soit pour autant possible de les sanctionner. En effet, c’est seulement sur un marché concurrentiel de l’assurance – ce qui n’est pas le cas en France – qu’un assureur est incité à tenir réellement compte de ces risques de dérive, sous peine de voir ses clients choisir la couverture maladie d’un concurrent.
2) La liberté d’installation des professionnels libéraux remise en question
Le Haut conseil pour l’avenir de l’assurance maladie précisait déjà dans son rapport de 2004 qu’il fallait « s’interroger sur le bien fondé de la totale liberté d’installation des professionnels de santé libéraux »[25]. Ce fut le cas : la liberté d’installation aussi bien des infirmiers que celle des médecins a été remise en question au cours des dernières années.
a) Liberté d’installation des infirmiers
Dans un accord, signé à l’automne 2008, la Sécurité sociale a ainsi obtenu la restriction de la liberté d’installation des infirmiers libéraux. L’accord contient des restrictions n’affectant initialement que certaines zones, notamment dans le sud de la France, qui sont jugées « surdotées » et dont les effectifs seront « gelés ».
Si de telles restrictions sont généralisées, la médecine libérale en France sera considérablement handicapée aux dépens non seulement des futurs professionnels mais aussi des patients français.
L’argument avancé repose sur le fait que les professionnels libéraux seraient inégalement répartis sur le territoire français. Restreindre leur liberté d’installation ignore cependant les causes de telles disparités. Sans les éliminer, une telle politique ajoutera ses propres effets pervers.
Les disparités constatées sont d’abord le résultat des atteintes portées à une autre liberté, celle des tarifs pratiqués par les professionnels. La flexibilité des tarifs aurait en revanche permis de rééquilibrer la répartition des ressources médicales.
Des tarifs plus élevés à certains endroits permettent en effet de tenir compte d’innombrables facteurs locaux non monétaires et cependant importants pour les professionnels, tels que le nombre de kilomètres à parcourir pour soigner les patients, la géographie de la région (montagneuse ou pas), les opportunités pour les conjoints d’y trouver un emploi, etc. La liberté tarifaire aurait également permis d’attirer des ressources supplémentaires dans les endroits réellement sous dotés.
La suppression de la liberté d’installation ne permet pas en soi de résoudre le problème du manque de flexibilité des tarifs et d’atteindre le but affiché, même si à court terme certains professionnels, n’ayant plus le choix, pourraient décider de s’installer dans des zones sous dotées. S’acharner dans cette voie sonnera le glas du secteur libéral dans le système de santé français.
Soulignons enfin que les plus concernés par les restrictions à la liberté d’installation sont aussi ceux qui n’ont pas officiellement voix au chapitre.
Il s’agit, d’une part, des futurs professionnels dont l’installation sera de facto décidée par les pouvoirs publics. La gestion du dispositif annoncé est complexe, mais s’ils veulent exercer dans une région « gelée », ils devront probablement racheter la « patientèle » d’un collègue qui la quitte ou qui part à la retraite. Il s’agit d’une nouvelle barrière à l’entrée qui diminuera les incitations à devenir infirmier libéral.
D’autre part, les patients devront à l’avenir se contenter des prestataires déjà établis dans leur bassin de vie. La suppression de la liberté d’installation élimine l’une des principales sources d’émulation entre professionnels dont les patients sont pourtant les principaux bénéficiaires. Sans l’incitation pour les professionnels de gagner et fidéliser leur « patientèle », il est difficile de parler d’une réelle liberté de choix pour les malades.
Le risque est bel et bien de rigidifier le système de santé et de créer une pénurie. Dans les zones gelées d’abord, où les effectifs ne pourront augmenter pour faire face à une augmentation de la demande. Pénurie générale ensuite, car diminuer les perspectives d’exercice dans la région et selon les conditions de travail de son choix réduira les incitations des étudiants à devenir infirmier libéral au profit d’autres spécialités. Alors que le vieillissement de la population et le développement des soins à domicile (virage ambulatoire) laissent pressentir une demande accrue à l’avenir, la politique actuelle risque de décourager l’offre de soins.
La liberté d’installation est indissociable de l’exercice d’une authentique médecine libérale. Bien développée, elle fait traditionnellement partie des avantages du système de santé français. Elle permet une plus grande flexibilité de l’offre de soins, une concurrence entre les professionnels de santé et laisse in fine plus de choix au patient. Cette liberté explique au moins en partie pourquoi les malades français n’ont pas eu à souffrir de files d’attente généralisées. Sans elle, il faudra se préparer à y faire face.
b) Liberté d’installation des médecins, remise en question par loi Bachelot de 2009
La Hôpital, patients, santé et territoires (HPST), ou loi Bachelot, a apporté son lot de nouvelles contraintes. La médecine libérale sera normalement soumise à des entités bureaucratiques créées par la réforme et aux pouvoirs étendus, les Agences Régionales de Santé, dont l’une des priorités sera la maîtrise publique des dépenses de santé.
Les médecins sont aussi menacés d’une amende annuelle en cas de refus d’exercer dans des zones jugées sous dotées. Cette mesure pourrait entraîner pour eux aussi la fin de la liberté d’installation. Il sera en effet facile à l’avenir d’augmenter cette « taxe Bachelot » ou même tout simplement d’interdire aux médecins de s’installer là où ils le souhaitent sous prétexte que la zone sera jugée « sur-dotée ».
c) Les dépassements d’honoraires dans le collimateur des pouvoirs publics
En France, certains médecins ont en théorie la possibilité de facturer des honoraires libres (médecin de secteur 2). En ouvrant des perceptives d’une rémunération plus importante, un tel dispositif a indiscutablement incité les médecins à augmenter l’offre de soins délivrés aux patients Français.
Les dépassements d’honoraires ont cependant été dans le collimateur des pouvoirs publics, que ce soit lors de l’élaboration du décret d’application de la loi Bachelot[26] – avec des sanctions à la clé pour les médecins– ou du Projet de loi de financement de la sécurité sociale pour 2010.
Rien n’a encore été décide mais le sujet reviendra sans doute sur l’agenda politique dans les années à venir.
Section 4 : Bilan et conséquences de la maîtrise publique des dépenses de santé en France
Quels sont les résultats de la maîtrise comptable des dépenses de santé depuis 1996 et de la bureaucratisation croissante du système de soins dans son ensemble ? La pérennité du système est-elle assurée ?
4.1. Des comptes publics de la santé toujours dans le rouge
Force est de constater que les différentes politiques de maîtrise des dépenses de santé, comme les plans de redressement avant elles, n’ont pas permis d’assainir les budgets publics de la santé. Ceux-ci sont de facto restés dans le rouge avec un déficit du régime général d’assurance maladie estimé à 11 milliards d’euros en 2009 (voir Figure 2). Pour 2010, le déficit prévu est encore plus important (17,1 milliards d’euros)[27].
Figure 4 : Le solde du régime général d’assurance maladie en milliards d’euros, 1977-2009
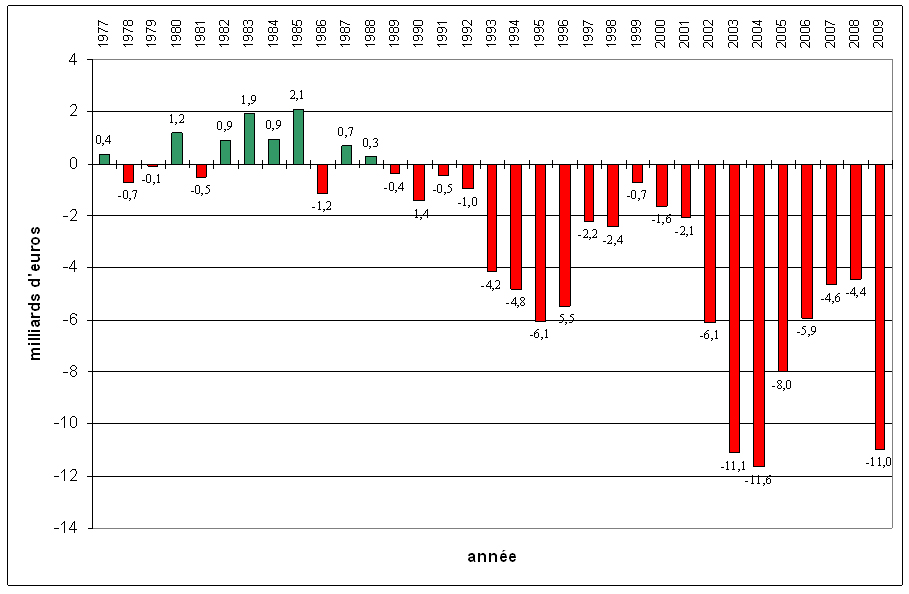
Source : Eco-santé France, OCDE, 2009.
En réalité, durant la décennie qui a suivi la réforme de 1996 et la mise en place de la politique de maîtrise des coûts de la santé, les déficits cumulés ont été d’environ 49 milliards d’euros (en euros constants de 2000)[28], soit deux fois plus élevés qu’au cours de la décennie précédente. Les politiques de maîtrise publique des dépenses de santé n’ont, à l’évidence, pas pu régler le problème du déficit des comptes publics de la santé.
Au lieu de considérer l’option de revenir à plus de responsabilité individuelle pour le « consommateur » de soins, plus de choix et de concurrence en matière d’assurance et de prestations de ces soins, les gouvernements l’ont systématiquement écartée.
La solution retenue par les pouvoirs publics a toujours été de bureaucratiser l’ensemble du système de santé afin de serrer la vis pour tout le monde. Le manque de résultat des politiques en matière de dépenses publiques et l’augmentation des coûts du régime d’assurance maladie pousseront sans doute le gouvernement à continuer sur cette voie jusqu’à l’étatisation complète du système.
4.2. La leçon des systèmes étatisés de santé de type NHS (Royaume-Uni, Canada)
Si la logique de la maîtrise comptable des dépenses de santé est poursuivie, la spécificité du système de santé français – liberté de choix en matière des soins pour les patients, médecine libérale et secteur privé bien développés – aura disparu et il ressemblera de plus en plus aux système de type NHS anglais.
Or, que faut-il attendre d’une telle évolution ? Les leçons des expériences anglaise[29] et canadienne[30] sont sans équivoque.
L’étatisation du système de santé est surtout une source de dégradation des soins et de longues files d’attente.
En janvier 2009, plus de 150.000 Britanniques attendaient pendant huit à treize semaines avant d’être admis à l’hôpital. D’autres patients se sont vu refuser l’accès à certains médicaments jugés trop chers par l’administration, comme le Sutent pour le cancer du rein, pourtant prescrit ailleurs en Europe occidentale.
Au Canada, environ 1,7 million de personnes n’ont pas pu trouver de médecin de famille en 2007. Les files d’attente sont généralisées et les délais d’attente pour obtenir un traitement ont plus que doublé en quinze ans. Le problème est si important que la Cour suprême du Canada a reconnu dans un arrêt historique de 2005 que des patients meurent « en raison de listes d’attente pour la prestation de soins de santé publics »[31].
La voie dans laquelle les pouvoirs publics emmènent le système français de santé se traduira à terme par une dégradation des soins qui représente en elle-même de multiples coûts sous la forme de souffrance et de stress accrus, d’une qualité de vie et d’une productivité détériorées pour les patients. Absents des comptes publics, ces coûts difficilement chiffrables sont pourtant bien réels.
S’ils étaient réellement pris en compte, on réaliserait sans doute qu’avec l’étatisation du système de soins les coûts totaux de la santé montent en flèche, au lieu d’être maîtrisés.
Conclusion
La pérennité du système de santé français, financé de plus en plus par les recettes fiscales, ne semble pas garantie, et cela avant même la crise économique de 2008-2009. Cette dernière, en entraînant une explosion de la dette publique, risque de peser lourd dans les années à venir sur les finances de l’État et les recettes du régime obligatoire d’assurance maladie.
Les différentes mesures mises en place par les pouvoirs publics depuis des décennies ne sont pourtant pas la solution pour contrôler les coûts du régime public d’assurance maladie obligatoire. Plus préoccupantes sont les contraintes supplémentaires qui au fil des réformes pèsent toujours plus sur l’offre de soins et l’utilisation du système de santé par les patients.
Les couches successives de réglementations bureaucratisent ainsi de plus en plus l’exercice de la médecine au détriment des patients. Si de telles politiques sont poussées jusqu’au bout de leur logique, ces derniers risquent de devoir faire face – à l’image des patients anglais et canadiens – à des files d’attente et à un rationnement des soins. Si le système français de santé présente d’importants défauts, la maîtrise publique des dépenses par l’État ne permettra pas d’y remédier et risque au contraire de les multiplier.
* Valentin Petkantchin, PhD, est chercheur associé à l’Institut économique Molinari.
[1] Il s’agit du régime obligatoire pour les assurés des professions non agricoles. Les exploitants agricoles auront leur régime obligatoire en 1961. Voir, entre autres, Georges Lane, « Economie appliquée de l’organisation de la sécurité sociale : De 1945 à 2005 », disponible à : http://blog.georgeslane.fr/category/Economie-appliquee-de-lorganisation-de-la-securite-sociale/page/5 et le Portail de la Sécurité sociale, Historique du système français de sécurité sociale, disponible à : http://www.securite-sociale.fr/comprendre/histo/historique/gdes_dates.htm.
[2] Voir “Les établissements de santé : un panorama pour l’année 2005”, Direction de la recherche, des études, de l’évaluation et des statistiques, 2007, p. 15 and “Health, United States, 2007”, U.S. Department of Health and Human Services, p. 364. Voir aussi sur ce sujet Yannick Labrie and Marcel Boyer, “Le secteur privé dans le système de santé public : l’exemple français », Institut économique de Montréal, 2008, disponible à : http://www.iedm.org/uploaded/pdf/avril2008_fr.pdf.
[3] L’expression a été popularisée par l’article de Garett Hardin, « The Tragedy of the Commons », Science, 1968. Il s’agit d’un phénomène économique qui apparaît dès que les droits de propriété ne sont pas clairement définis. L’intérêt des acteurs économiques est alors de « surexploiter » ce qui est collectivisé ou mis en commun.
[4] Il s’agit du régime qui couvre la très grande majorité de la population française, soit environ 4 Français sur 5.
[5] Source: « Les chiffres clés de la Sécurité sociale 2007 », Sécurité sociale, 2008, p. 9 : http://www.securitesociale.fr/chiffres/chiffres_cles/2008_chiffres_cles.pdf.
[6] Voir , Frédéric Rupprecht, « Evaluation de l’efficience du système de soins français », Annexe A du rapport Mougeot, intitulé « Régulation du système de santé », La Documentation française, 1999, p. 160, disponible à : http://www.ladocumentationfrancaise.fr/rapports-publics/994000153/index.shtml.
[7] Source Eco-santé France, OCDE, 2009 ; calculs de l’auteur.
[8] Source : Eco-Santé France, OCDE, 2009; calculs de l’auteur. Pour 2009, selon les estimations initiales, le dépassement devrait se situer entre 300 millions d’euros et 500 millions d’euros – voir Avis 7 du Comité d’alerte sur l’évolution des dépenses d’assurance maladie, disponible à : http://www.securite-sociale.fr/institutions/comalerteam/09_05_29_avis7.pdf.
[9] Voir J.M.G. von der Schulenburg and Oliver Schöffski, “Implications of the structural reform of Healthcare Act on the referral and hospital admission practice of primary care physicians”, Discussion Paper N°34, November 1993, cités dans Guilem Lopez-Casasnovas et Jaume Puig-Junoy, « Review of the literature on reference pricing », document de travail, avril 2000, p. 19, disponible à: http://www.econ.upf.edu/docs/papers/downloads/362.pdf.
[10] La procédure d’alerte est déclenchée en cas de risque sérieux de dépassement de l’objectif, i.e. de plus de 0,75%.
[11] Dans les systèmes de type NHS tout accès au système de soins est « filtré » et passe par un généraliste, appelé « gate-keeper ». Il est impossible par exemple de consulter en principe un spécialiste sans être référé par ce « gate keeper ».
[12] Voir Laure Com-Ruelle, Paul Dourgnon et Valérie Paris, « Can physician gate-keeping and patient choice be reconciled in France ? Analysis of recent reform », Eurohealth, Vol. 12, numéro 1, 2006, p. 17-20, disponible à : http://www.lse.ac.uk/collections/LSEHealthAndSocialCare/pdf/eurohealth/vol12no1.pdf.
[13] Dans les cas de certains spécialistes (gynécologues, ophtalmologues et psychiatres), les cas d’urgence ou ceux d’absence du médecin traitant, l’assuré reçoit cependant le remboursement normal de l’assurance maladie et ne devrait donc pas être pénalisé.
[14] Il s’agit de médecins du secteur 1, facturant les tarifs conventionnels de la Sécurité sociale.
[15] Idem.
[16] Voir les tableaux de remboursements dans le parcours de soins coordonnés (http://www.ameli.fr/assures/soins-et-remboursements/combien-serez-vous-rembourse/consultations/les-consultations-en-metropole/dans-le-cadre-du-parcours-de-soins-coordonnes_thionville.php?&page=2) et hors parcours de soins (http://www.ameli.fr/assures/soins-et-remboursements/combien-serez-vous-rembourse/consultations/les-consultations-en-metropole/hors-du-parcours-de-soins-coordonnes_thionville.php?&page=2) sur le site de l’assurance maladie(site consulté le 23 novembre 2009).
[17] Voir le rapport du Régime d’assurance maladie des professions indépendantes, « Etude de la justification médicale du nomadisme », novembre 2001, disponible à : http://www.canam.fr/publications/sante/etudes_canam_gestion_du_risque_et_prevention/pdf/nomadisme.pdf.
[18] Voir le Rapport du Haut Conseil pour l’avenir de l’Assurance maladie, juillet 2006, p. 58-59, disponible à : http://lesrapports.ladocumentationfrancaise.fr/BRP/064000674/0000.pdf.
[19] Ce système concernait les hôpitaux publics et certains établissements privés participant au service public hospitalier. Son remplacement par la T2A est censé se faire progressivement dans le cas de ces établissements, avec l’objectif d’une convergence à terme de leurs tarifs et des tarifs du secteur privé à but lucratif.
[20] Voir le rapport d’information du Sénat, intitulé « La tarification à l’activité à l’hôpital : la réforme au milieu du gué », disponible à : http://www.senat.fr/rap/r05-298/r05-2980.html#toc49.
[21] Sur le risque d’effets pervers de la T2A, voir l’étude du Comité économique et social, « L’hôpital public en France : bilan et perspectives », juin 2005, p. 164-169, disponible à : http://lesrapports.ladocumentationfrancaise.fr/BRP/054000659/0000.pdf. Sur le caractère opaque et peu lisible de la T2A, voir « La mise en œuvre de la T2A : bilan à mi parcours », chapitre 7 du rapport de la Cour des comptes, « La Sécurité sociale », septembre 2009, disponible à : http://www.ladocumentationfrancaise.fr/rapports-publics/094000430/index.shtml.
[22] Sur le cas de la technique d’ablation de tumeur par radiofréquence et comment la T2A freinerait sa diffusion en France, voir l’article « Logique comptable contre innovation », Les Echos, 21 janvier 2009, disponible à : http://www.lesechos.fr/info/sante/4821031.htm?xtor=EPR-1098.
[23] Voir le dossier « Maîtrise médicalisée : va-t-on trop loin ? », Panorama du médecin, 18 juin 2007, p. 20-24.
[24] Sur les dangers de l’imposition des « bonnes pratiques médicales », voir l’article de Bertrand Hue, « Le piège des bonnes pratiques médicales », disponible à : http://www.droit-medical.net/article.php?id_article=35.
[25] Voir le Rapport du Haut conseil pour l’avenir de l’assurance maladie, intitulé L’avenir de l’assurance maladie : l’urgence d’un redressement par la qualité, 2004, p. 23, disponible à : http://www.rees-france.com/article.php3?id_article=22. p. 23.
[26] Voir Véronique Chocron, « Les médecins qui abusent seront sanctionnés », La Tribune, 11 octobre 2009, disponible à : http://www.latribune.fr/actualites/economie/france/20091011trib000432007/exclusif-les-medecins-qui-abusent-seront-sanctionnes.html.
[27] Source : Commission des comptes de la Sécurité sociale, « Les comptes de la Sécurité sociale », octobre 2009, p. 10, disponible à : http://www.securite-sociale.fr/chiffres/ccss/2009/200910_synt.pdf.
[28] Source : Eco-santé France 2009 ; calculs de l’auteur. Voir aussi les différents rapports de la Commission des comptes de la Sécurité sociale, disponibles à : http://www.sante.gouv.fr/htm/dossiers/ccss/sommaire.htm#rapports.
[29] Voir sur ce sujet Guillaume Vuillemey, « Les effets pervers de la maîtrise publique des dépenses de santé : l’exemple anglais », Note économique, Institut économique Molinari, mai 2009, disponible à : https://www.institutmolinari.org/spip.php?article7.
[30] Sur l’expérience canadienne, voir Valentin Petkantchin, « Les dérives de l’étatisation du système de santé : l’exemple canadien », Note économique, Institut économique Molinari, juin 2009, disponible à : https://www.institutmolinari.org/spip.php?article161.
[31] Voir l’arrêt de la Cour suprême du Canada, Chaoulli c. Québec, 9 juin 2005, disponible à : http://csc.lexum.umontreal.ca/fr/2005/2005csc35/2005csc35.html.






